循環器科の先生が心臓超音波検査で様々な視点(逆流やら圧やら)から心機能を評価している。
かっこいい。
ドプラ法でで拡張能とか流速とか測っている。
かっこいい。
適切な循環器的なアセスメントのためにはできるに越したことはない!が、「訳がわからない状態で苦しんでいる患者を評価して診断を詰めていく」段階や「ただいま、患者さんと会って10秒経過。情報は“年齢”と“性別”と“いかにも体調が悪そう”の3つだけ」の場合、救急医が発揮すべき能力は「迅速性」。エコーでもその迅速性を武器に評価すべきタイミングである。
というわけで、今回は「エコーで重症患者の心臓をざっくり評価しよう!」という記事であるコンセプトの記事である。
いや、流速とかTRPG算出とかできないから言い訳しているのではないよ。
本当だってば。。。できるってば。。。ちょっとは・・・。
呼吸不全、ショックなどの病態に対するPOCUSのプロトコルはCCE (critical care echocardiography)、FATE (focused assessment transthoracic echocardiography)、FEEL (focused echocardiography in emergency life support)、FOCUS (focused echocardiography) など、どれかは聞いたことあると思うが正直、どれでも大差ないので触れたものから勉強するといいと思う。
救急現場での実際
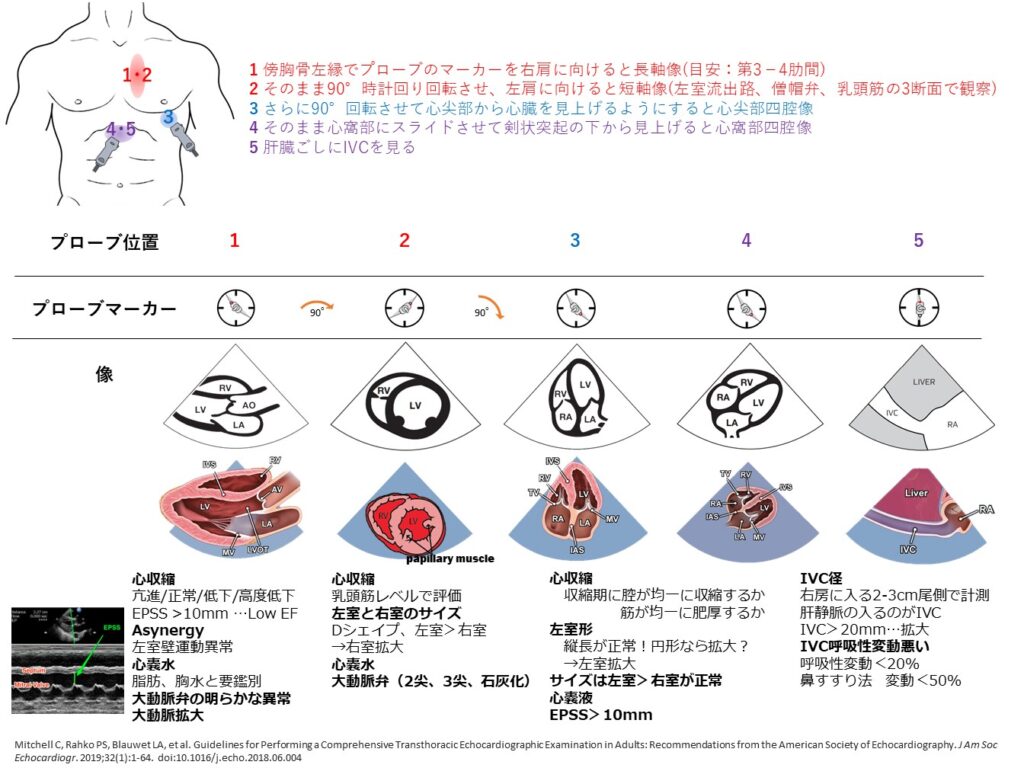
傍胸骨左縁長軸像→傍胸骨左縁短軸像→心尖部四腔像→心窩部四腔像+下大静脈
順序的にはまずはこのようにざっと評価するがいいだろう。
人によっては心窩部アプローチを優先する人もいる。
心窩部四腔像+下大静脈→傍胸骨左縁長軸像→傍胸骨左縁短軸像→心尖部四腔像
私がざざっと短時間で評価する場合ですが、見るところは
1⃣ 下大静脈(IVC:拡大、虚脱)
2⃣ 心嚢水(心タンポナーデの可能性)
3⃣ 右室拡大(肺塞栓症、心筋梗塞の可能性)
4⃣ 左房/左室拡大(慢性心不全の存在、MRの可能性)
5⃣ 左室収縮(心筋梗塞、心不全の可能性)
6⃣ 明らかな大動脈弁狭窄
で、計測はせず、目測です。
RUSH( rapid ultrasound for shock and hypotension) examとほぼ同じ使い方をしているが、比較してFOCUSなどは心臓の検索要素が多い。RUSHはそのぶん血管の評価、体腔(胸腔、腹腔)が追加されるイメージかと思う。
右室をどう見るか。虚脱と拡大。
話は心嚢水から。
救急外来で

心嚢水があるので心タンポナーデです!
と言われると瞬発的に

え!!まじか!!ヤバい。心嚢穿刺!循環器科、心臓血管外科に電話!大動脈解離か!CTだ!
と僕も血の気が引くのであるが、つぎの思考は「脈、血圧と右室は?」である。
つまり、心嚢水=心タンポナーデではないのだと言うわけである。
心嚢水のせいで心嚢内の圧が上がり、心臓が拡張できなくなって頻脈、低血圧というのが一般的な心タンポナーデである。
心タンポナーデかと思ったら、拡張早期(心臓が広がるタイミング)に右室虚脱(広がらない)状態かどうかを確認をする。左室は拡張能低下が目で見てわかりにくいので右室を見ると良い。更にそのときIVCは拡大しているのはイメージのしておこう。
次に右室の拡大。心不全、慢性経過の肺高血圧でも重要な所見であるが、救急外来では肺塞栓症の指標となる。
肺塞栓症は病歴、身体所見、Well’s Score や PEACスコア、D-ダイマーで検索し、疑えば造影CTというのがゴールドスタンダードかと思うが、エコーでその確からしさをサポートできると考えている。
特に短軸像でのD shape や 四腹像でのMaConnell徴候はアセスメント、アクションに参考になる。
さらに三尖弁逆流(TR)も2.5m/秒以上で高く、3.5m/秒だと著明に高いとされる。
参考:血管の領域、エコー像
まとめ
前述の通り、心臓POCUSのプロトコルいくつかあるが、どれも有用であるし、似ている。
うまくなるコツは医療者どうしでエコーを当て、正常像を知っておくこと。状態が安定している患者さんで心エコーが必要なときは上級技術者の指導の元、ある程度時間をかけてでも描出する練習をすることである。目測で大まかに評価、判断できるようになるには、エコー技師(生理学検査技師)や循環器科医師の系統的エコー検査の結果と自身がPOCUSで得た所見とが概ね合致しているかをフィードバックすることが重要だと思う。
このエコー技術は、順をおってプロトコル通り行うことである程度、抜けなく概要がつかめるのが良いところではある。が、「主訴」「身体所見」により、自分なりに取捨選択しながら、時間をかけるところ、ざっと観察するべきところと緩急をつけられるようになると現場での利便性はあがると思う。
日々精進。
【参考】
Lang RM, Badano LP, Mor-Avi V, Afilalo J, Armstrong A, Ernande L, Flachskampf FA, Foster E, Goldstein SA, Kuznetsova T, Lancellotti P, Muraru D, Picard MH, Rietzschel ER, Rudski L, Spencer KT, Tsang W, Voigt JU. Recommendations for cardiac chamber quantification by echocardiography in adults: an update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. J Am Soc Echocardiogr. 2015 Jan;28(1):1-39.e14.
van Belle A, et al. Christopher Study Investigators. Effectiveness of managing suspected pulmonary embolism using an algorithm combining clinical probability, D-dimer testing, and computed tomography. JAMA. 2006 Jan 11;295(2):172-9.
Hugli O, Righini M, Le Gal G, et al. The pulmonary embolism rule-out criteria (PERC) rule does not safely exclude pulmonary embolism. J Thromb Haemost 2011; 9:300.
Singh B, Mommer SK, Erwin PJ, et al. Pulmonary embolism rule-out criteria (PERC) in pulmonary embolism–revisited: a systematic review and meta-analysis. Emerg Med J 2013; 30:701.




コメント